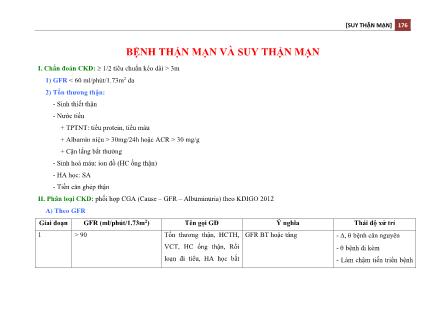
Bệnh thận mạn và suy thận mạn
I. Chẩn đoán CKD: 1/2 tiêu chuẩn kéo dài > 3m
1) GFR < 60="" ml/phút/1.73m2="">
2) Tổn thương thận:
- Sinh thiết thận
- Nước tiểu
+ TPTNT: tiểu protein, tiểu máu
+ Albumin niệu > 30mg/24h hoặc ACR > 30 mg/g
+ Cặn lắng bất thường
- Sinh hoá máu: ion đồ (HC ống thận)
- HA học: SA
- Tiền căn ghép thận
II. Phân loại CKD: phối hợp CGA (Cause – GFR – Albuminuria) theo KDIGO 2012
A) Theo GFR
Bạn đang xem 20 trang mẫu của tài liệu "Bệnh thận mạn và suy thận mạn", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Bệnh thận mạn và suy thận mạn
[SUY THẬN MẠN] 176 BỆNH THẬN MẠN VÀ SUY THẬN MẠN I. Chẩn đoán CKD: 1/2 tiêu chuẩn kéo dài > 3m 1) GFR < 60 ml/phút/1.73m2 da 2) Tổn thương thận: - Sinh thiết thận - Nước tiểu + TPTNT: tiểu protein, tiểu máu + Albumin niệu > 30mg/24h hoặc ACR > 30 mg/g + Cặn lắng bất thường - Sinh hoá máu: ion đồ (HC ống thận) - HA học: SA - Tiền căn ghép thận II. Phân loại CKD: phối hợp CGA (Cause – GFR – Albuminuria) theo KDIGO 2012 A) Theo GFR Giai đoạn GFR (ml/phút/1.73m2) Tên gọi GĐ Ý nghĩa Thái độ xử trí 1 > 90 Tổn thương thận, HCTH, VCT, HC ống thận, Rối loạn đi tiểu, HA học bất GFR BT hoặc tăng - , bệnh căn nguyên - bệnh đi kèm - Làm chậm tiến triển bệnh [SUY THẬN MẠN] 177 thường thận - Giảm nguy cơ tim mạch 2 60 - <90 GFR giảm nhẹ Ước đoán tốc độ tiến triển 3a 45 - <60 Bệnh thận mạn (CKD) GFR giảm nhẹ - trung bình Đánh giá và biến chứng (Biến chứng trung bình) HC ure huyết cao Suy thận mạn (CRF) Không TCLS Thiểu năng thận (CRI) 3b 30 - <45 GFR giảm trung bình - nặng 4 15 - <30 GFR giảm nặng – Biến chứng nặng Chuẩn bị thay thế thận 5 <15 Bệnh thận mạn GĐ cuối (ESRD) HC ure huyết cao – Bệnh tim mạch - Cần thay thế thận Thay thế thận B) Theo Albumin niệu: - A1: AER <30 mg/24h - A2: AER 30-300 mg/24h - A3: AER >300 mg/24h C) Theo NN 1) Bệnh thận ĐTĐ 2) Bệnh thận không do ĐTĐ - Bệnh cầu thận: hậu nhiễm, tự miễn, thuốc, K, nguyên phát [SUY THẬN MẠN] 178 - Bệnh ống thận mô kẽ: NTT, sỏi niệu, bệnh thận tắc nghẽn, ngộ độc thuốc - Bệnh mạch máu: THA, bệnh mạch máu lớn, bệnh vi mạch thận - Bệnh nang thận: thận đa nang, thận nhiều nang 3) Bệnh thận ghép: thải ghép mạn, ngộ độc thuốc (ức chế calcineurin), bệnh thận tái phát trên thận ghép III. LS: HC ure huyết cao: A) Tim mạch - THA và LVH do: + Quá tải tuần hoàn + Tăng hoạt hệ RAAS + Rối loạn thăng bằng co giãn mạch + Dùng EPO - Bệnh cơ tim dãn nở - HF do: + Quá tải tuần hoàn + IHD + LVH + Bệnh cơ tim dãn nở + Thiếu máu - OAP do: [SUY THẬN MẠN] 179 + CHF + Tổn thương màng phế nang-mao mạch - VMNT khô (tiếng cọ màng ngoài tim) do: + Ure máu cao + Acid uric máu cao - Bệnh mạch máu: + Mạch vành: IHD + Mạch máu não: CVA + Mạch máu ngoại biên: đau cách hồi 2) Da: - Vàng xanh do thiếu máu - XH da niêm do RLĐM - Ngứa do: + Tăng phospho máu + Khô da - Tăng sắc tố do tăng sản phẩm biến dưỡng, urochrome - Bệnh da xơ tiến triển do thận 3) Tiêu hoá: - Chán ăn [SUY THẬN MẠN] 180 - Buồn nôn, nôn, nấc cụt - Đau bụng - XHTH do: + Giảm thoái giáng, tăng sản xuất Gastrin + Bất thường chất nhầy, giảm tiết PG + RLĐM 4) Huyết học: - Thiếu máu do: + Thiếu EPO + Thiếu Fe, B12, Folic + Rối loạn sử dụng Fe do quá trình viêm cấp và mạn + Cường cận giáp gây xơ tuỷ + Đời sống HC giảm trong MT ure huyết cao + XHTH + Ngộ độc Al trong điều trị tăng phospho + Bệnh Hb + BN CKD thường phải lấy máu XN nhiều lần, tần số dày - Dễ NT do: + Giảm sản xuất BC [SUY THẬN MẠN] 181 + Giảm chức năng BC do SDD, toan CH, MT ure huyết cao, teo hạch lympho - RLĐM liên quan tiểu cầu 5) Nội tiết – CH: - Tăng phospho do thận giảm bài tiết - Giảm calci do: + Tăng phosphate + Giảm 1,25-(OH)2-D3 (Calcitriol) + Giảm nhập - Cường cận giáp thứ phát do tăng phospho-giảm calci - Tăng acid uric - Tăng ĐH hoặc hạ ĐH do giảm thải Insulin - Tăng TG - SDD do thiếu protein-NL - Toan CH do giảm bài tiết H+ - Hơi thở mùi amoniac - Nhuyễn xương do: + Thiếu Vit D + Cường cận giáp thứ phát làm tăng hoạt động huỷ cốt bào -> Kéo Ca2+ từ xương ra máu + Tăng lắng đọng Al tại xương trong điều trị tăng phospho [SUY THẬN MẠN] 182 + Toan CH - Sinh dục: + Nữ: giảm estrogen gây rối loạn kinh nguyệt, hiếm muộn, dễ sảy thai + Nam: giảm testosteron gây rối loạn tình dục, thiểu sản tinh trùng 6) Nước – điện giải: - Tăng giữ muối-H2O - Tăng K+ máu: + Tăng nhẹ: 5-5.5 mEq/L + Tăng vừa: 5.5-6.5 mEq/L: * 5.5-6 mEq/L: sóng T cao nhọn (sớm nhất), QT ngắn lại * 6-6.5 mEq/L: PR kéo dài, QRS dãn rộng + Tăng nặng: >6.5 mEq/L * 6.5-7 mEq/L: có TCLS TK cơ (mệt mỏi, dị cảm, mất phản xạ, liệt hướng lên) * 7-7.5 mEq/L: P dẹt, QRS dãn rộng thêm * >8 mEq/L: sóng hình sin 2 pha, QRS dãn rộng trộn lẫn sóng T, chuẩn bị ngưng tim 7) TK-cơ: - GĐ 3: + Mệt mỏi, trì trệ tâm thần, giảm trí nhớ, kém tập trung, ngủ gà + Kích thích TK: nấc cụt, vọp bẻ, đau xoắn vặn cơ [SUY THẬN MẠN] 183 - GĐ4: bệnh TK ngoại biên: HC chân không yên, bàn chân rơi, cổ tay rơi - Run vẫy, clonus cơ, co giật - Yếu cơ, mất phản xạ gân cơ, liệt mềm - Hôn mê IV. CLS chứng minh CKD - Soi nước tiểu: trụ rộng - Sinh hoá: giảm calci, tăng phospho, PTH, ALP - SA: hai thận teo, mất giới hạn vỏ tuỷ V. YTNC A) Không thay đổi được - Tuổi, ảnh hưởng đến: + Xơ hoá cầu thận + Tạo shunt tiểu ĐM vào-ra - Giới: nam - Chủng tộc: da đen - Tiền căn GĐ - Bẩm sinh: nhẹ cân, thiếu tháng, béo phì B) Có thể thay đổi được - Tiểu đạm, tiểu máu [SUY THẬN MẠN] 184 - Bệnh thận căn nguyên: ĐTĐ, bệnh cầu thận >> THA, bệnh ống thận - Mức độ lan toả của tổn thương ống thận mô kẽ - Tăng lipid máu - Hút thuốc lá - Dùng thuốc độc thận VI. Điều trị A) Tầm soát đối tượng nguy cơ cao 1) Đối tượng: - ĐTĐ - THA - Tiền căn GĐ bệnh thận - Bệnh tim mạch (BMV, HF, PAD) - BN tiểu máu, tiểu đạm khi xét nghiệm tình cờ - BN dùng thuốc độc thận - BN tiền căn sỏi thận, nang thận, u TTL - Sinh non, nhẹ cân, béo phì 2) PP - Creatinin máu => eGFR - Albumin niệu => ACR [SUY THẬN MẠN] 185 - TPTNT hoặc cặn lắng: tìm HC, BC - SA khảo sát thận, hệ niệu B) Điều trị bệnh thận căn nguyên PP Lý do điều trị Mục tiêu kiểm soát Lựa chọn thuốc Theo dõi Thuốc hạ áp Ổn định HA Thuốc hạ ĐH Ổn định ĐH KS NTT - Diệt khuẩn đường niệu - Phòng ngừa lan rộng thành NTH - Chậm diễn tiến CKD Giải quyết tắc nghẽn Sỏi niệu và bệnh thận tắc nghẽn Nội, ngoại khoa Ức chế MD Bệnh cầu thận NP C) Phòng ngừa AKI trên CKD - Giảm V máu lưu thông - Sử dụng thuốc độc thận (KS, cyclosporine, tacrolimus) - Sử dụng cản quang - Dùng NSAID [SUY THẬN MẠN] 186 - Tắc nghẽn đường dẫn tiểu D) Làm chậm diễn tiến đến ESRD Phương pháp Lý do điều trị Mục tiêu kiểm soát Lựa chọn thuốc Theo dõi Ổn định ĐH Làm chậm diễn tiến bệnh thận - A1C: < 7% - FPG <130 mg/dl - Nếu BN có nguy cơ hạ ĐH (lớn tuổi, hay bỏ bữa): + A1C < 8% + FPG <180 mg/dl Ở BN ESRD, hạ ĐH bằng: Linagliptin (ức chế DPP-4) hoặc Insulin tác dụng dài (Glargine) hay hỗn hợp (Mixtard): 0.3-0.5 UI/kg Y lệnh: - Linagliptin 5mg 1v (u) - Insulin Glargine 10UI TDD - Insulin Mixtard 30/70 10UI (sáng), 5UI (chiều) TDD Chỉnh liều Insulin: - GFR <50 ml/phút: giảm 25% liều - GFR <10 ml/phút: giảm 50% liều - FPG - A1C - Tình trạng DD và tiết chế - Tình trạng rối loạn tiêu hoá Ổn định HA Làm chậm diễn tiến bệnh thận Theo KDIGO 2012: - ≤140/90 mmHg nếu AER <30 mg/24h - ≤130/80 mmHg nếu 1) Không dùng thuốc: - DASH dành cho CKD GĐ 1-3: + NaCl < 6g/d + Ka+ > 4g/d HA [SUY THẬN MẠN] 187 AER >30 mg/24h Tránh hạ SBP <110 mmHg vì tăng nguy cơ tiến triển bệnh thận + Tăng Ca2+, Mg2+ + Phospho 1.7 g/d + Protein 1.4 g/kg/d + đạm niệu 24h, GĐ4 giảm còn 0.6-0.8 g/kg/d + đạm niệu 24h + Nhiều chất xơ, trái cây, rau + Hạn chế chất béo, transfat - Bỏ thuốc lá, hạn chế rượu bia - Vận động thể lực 2) Thuốc hạ áp: - Ưu tiên: Ức chế RAAS > Lợi tiểu thải K+ > CCB hoặc BB - Cụ thể: + Ức chế RAAS: * CCĐ khi STC, tăng K+ máu, GĐ5, hẹp ĐM thận * GĐ tiểu albumin vi lượng: ưu tiên ACEI * GĐ tiểu albumin đại lượng: ưu tiên ACEI (ĐTĐ1), ARB (ĐTĐ2) [SUY THẬN MẠN] 188 + Lợi tiểu thải K+: * GFR >25 ml/phút: Thiazide * GFR <25 ml/phút: Furosemide (truyền TM hiệu quả hơn tiêm TM) + CCB: * Có protein niệu: non-DHP (Verapamil, Diltiazem) * Không ĐTĐ, không protein niệu: DHP + -Methyldopa, Hydralazine Y lệnh: - Elanapril 5mg 1v x 2 (u) - Telmisartan 40mg 1v (u) - Hydrochlorothiazide 25mg 1v (u) - Furosemide 40mg 1v x 2 (u) - Diltiazem 60mg 1/2v x 2 (u) - Amlodipine 5mg 1v (u) - Metoprolol succinate 50mg 1v (u) Giảm tiểu đạm Làm chậm diễn Đạm niệu < 0.5g/24h - Tiết chế protein trong khẩu phần < 0.6-0.8 [SUY THẬN MẠN] 189 tiến CKD g/kg/d + đạm niệu 24h (chú ý nguy cơ SDD) - BN HD: 0.9-1 g/kg/d - BN PD: 1-1.2 g/kg/d - Kiểm soát tốt HA, ĐH và bệnh thận căn nguyên RAS blocker - Ổn định HA - Bảo vệ thận đặc hiệu Độ giảm GFR <2 ml/phút/y Kiểm soát lipid máu Giảm nguy cơ tim mạch Không có ngưỡng LDL mục tiêu (ATP IV 2013) - Loại: + Statin: Atorvastatin (không cần chỉnh liều khi suy thận), Rosuvastatin (chỉnh liều khi suy thận) + Fibrate: giảm liều khi GFR <60 ml/phút, ngưng khi <15 ml/phút (trừ gemfibrozil) Y lệnh: Atorvastatin 20mg 1v (uống sau ăn chiều) E) Điều trị biến chứng: Phương pháp Lý do điều trị Mục tiêu kiểm soát Lựa chọn thuốc Theo dõi Chỉnh liều thuốc - Các thuốc không được - Ưu tiên thuốc >70% thải qua gan - Các thuốc CCĐ: Metformin, Meperidine, thuốc [SUY THẬN MẠN] 190 thải qua thận gây tác dụng kéo dài - Các thuốc gây độc thận viên hạ ĐH thải qua thận, NSAID - Các thuốc cần chỉnh liều: KS, hạ áp, hạ lipid máu, chống loạn nhịp Điều chỉnh cân bằng nước Ổn định cân bằng nước - Uống H2O theo nhu cầu - Tránh dùng lợi tiểu quá mức gây mất H2O - Tiết chế H2O nếu BN hạ Na+ máu - Khám LS: khát nước, không mồ hôi, TM cổ xẹp, hạ HA tư thế - Cân nặng - CVP - Ion đồ theo dõi Na+ máu mỗi 2d Điều trị tăng K+ K+ tăng gây RLN, V-fib, ngưng tim - Bảo vệ tim, tránh tác động của K+ lên dẫn truyền tim - Hạ K+ bằng cách chuyển K+ vào nội bào 1) Tăng nhẹ (5-5.5 mEq/L): hạn chế nhập qua thức ăn, tránh dùng thuốc tăng K+; cung cấp calorie đầy đủ tránh dị hoá đạm nội sinh 2) Tăng vừa (5.5-6.5 mEq/L): thêm Resin 3) Tăng nặng (>6.5 mEq/L): phối hợp tất cả biện [SUY THẬN MẠN] 191 (tạm thời) hoặc thải ra khỏi cơ thể (vĩnh viễn) pháp: a) Bảo vệ cơ tim: Calci gluconate 10%, Calci chloride (ưu tiên đầu tiên) Y lệnh: - Calci gluconate 10% 5ml 2A TMC/5-10’. - Calci chloride 500mg 2A TMC b) Chuyển K+ vào nội bào - Insulin: nếu ĐH <250 mg/dl truyền kèm Glucose 30% Y lệnh: (Insulin Actrapid 6UI + Glucose 30% 100ml) TTM XXX g/ph. Lặp lại mỗi h (Tỉ lệ 1UI Insulin/5g Glucose) - NaHCO3: CĐ khi kèm toan CH Y lệnh: (NaHCO3 7.5% 3A + Glucose 5% 100ml) TTM XXX g/ph - Đồng vận 2: PKD hoặc TM, TB Y lệnh: (Ventoline 5mg/2.5ml 1A + NaCl 0.9% 2ml) PKD - ECG - ĐH mỗi 2h [SUY THẬN MẠN] 192 c) Thải K+ khỏi cơ thể - Lợi tiểu: Thiazide hoặc Furosemide Y lệnh: + Thiazide 500mg 1A TM + Furosemide 20mg 2A TM - Resin: Kayexalate, Kalimate (1g/kg giảm được 1 mEq/l K+ Y lệnh: + (Kayexalate 15g 1 gói + Sorbitol 5g 2gói pha 50ml nước) x 3 (u) + Thụt giữ: 30g Kayexalate + 90ml nước: có tác dụng sau 30’-1h + (Kalimate 5mg 1 gói + Sorbitol 5g 1 gói) x 3 (u) - HD khi không đáp ứng nội khoa Điều trị HF HF gây OAP - yếu tố thúc đẩy: thiếu máu, NT, THA, ăn mặn - Chú ý các thuốc CCĐ hoặc cẩn trọng trên BN CKD: Digitoxin CH qua gan ( Digoxin) [SUY THẬN MẠN] 193 Điều trị thiếu máu Thiếu máu làm nặng lên HF - Hb: 11-12 g/dL - Tốc độ cải thiện: Hb tăng <2 g/dl/4w Chú ý: bù đủ sắt, B12, Folic trước khi dùng EPO - Ferritin >500 ng/ml - TSAT > 30% 1) Bổ sung Fe: - Liều Fe nguyên tố 2 mg/kg/d - Loại: FeSO4 200mg (có 65mg Fe nguyên tố) Y lệnh: Mekoferrat 200mg 1v x 2 (u) 2) EPO - Loại: EPO tái tổ hợp - Liều: + TDD: 80-120 UI/kg/w (6000 UI/w dùng 1 lần hoặc chia làm 2-3 lần) hoặc + TM 120-180 UI/kg/w (9000 UI/w chia 3 liều) - Nếu Hb tăng >2 g/dl/4w hoặc đã đạt mục tiêu: giảm 25% liều Y lệnh: Eprix 6000 UI/0.6ml TDD - HC lưới, Hb, Hct mỗi 1-2w trong tháng đầu, sau đó q1m khi đã đạt mục tiêu Điều trị tăng phospho Rối loạn CH Calci-phospho gây: - Cường cận - GĐ 3,4: 2.7-4.6 mg/dL - GĐ 5: + Phospho 3.5-5.5 mg/dl - Giảm khẩu phần phospho (sữa, trứng) còn 0.8-1 g/d - Dùng thuốc gắn kết phospho để giảm phospho: + Nếu Calci thấp: dùng loại chứa calci (calci - Phospho máu - Tích số Ca x P [SUY THẬN MẠN] 194 giáp thứ phát - Tổn thương xương do mất khoáng - Lắng đọng phức hợp calci- phospho ngoài xương gây hoại tử mô, vôi hoá mạch máu + Ca x P <55 mg2/dL2 (Calci mg/dl = Calci mmol/l x 4) carbonate) Y lệnh: Caltrate 600mg 1v (u) + Nếu Calci BT hoặc cao: dùng loại không chứa calci: Sevelamer - Dùng Al(OH)3 7 mg/dl - Cắt tuyến cận giáp Điều trị hạ Calci Hạ Calci gây cường cận giáp thứ phát Calci hiệu chỉnh = [0.8 x (Albumin BT – Albumin BN) + Calci huyết thanh - GĐ 3,4: 8.4-10.2 mg/dL - GĐ 5: 8.4-9.5 mg/dL - Kiểm soát tăng phospho: + Calci carbonate trong bữa ăn + Bù calci cấp cứu nếu có TCLS hạ calci - Không tăng phospho: + Bù calci ngoài bữa ăn + Dùng Calcitriol nếu BN thiếu Calcitriol Calci máu Điều trị cường cận giáp Cường cận giáp gây: iPTH: - GĐ3: 35-70 pg/mL - Calcitriol: + Mục đích: iPTH [SUY THẬN MẠN] 195 - Viêm xương xơ nang: nếu XH tạo bướu nâu trong xương - Xơ hoá tuỷ: thiếu máu kém đáp ứng EPO - GĐ4: 70-110 pg/mL - GĐ5: 150-300 pg/mL * Trực tiếp: ức chế bài tiết PTH * Gián tiếp: tăng tái hấp thu Calci ở ruột + Liều: 0.25 g/d - Cắt tuyến cận giáp nếu kém đáp ứng nội khoa F) Chuẩn bị thay thế thận: 1) Chuyển khám CK thận khi: - GFR <30 ml/phút/1.73m2 (quan trọng nhất) - GFR giảm nhanh > 30%/4m không giải thích được - AKI - Tiểu albumin niệu kéo dài (ACR >300 mg/g) hoặc protein niệu kéo dài (>500 mg/24h) - CKD đang tiến triển - Tiểu hồng cầu > 20/QT40 kéo dài CRNN - Có trụ hồng cầu - THA kháng trị - Tăng K+ máu mức độ TB kéo dài dù đã điều trị nội khoa [SUY THẬN MẠN] 196 - Sỏi niệu tái phát hoặc gia tăng - Bệnh thận bẩm sinh - Khó khăn trong điều trị và đối phó ADR của thuốc 2) CĐ HD/PD: UỂ OẢI - Uremia: BUN >100 mg/dl, Creatinin >8-10 mg/dl, LS có bệnh cảnh não, VMNT - Electrolyte: rối loạn điện giải (tăng K+ máu) không đáp ứng điều trị nội khoa - Overload: quá tải tuần hoàn không đáp ứng điều trị nội khoa (lợi tiểu) - Acidosis: toan hoá không đáp ứng điều trị nội khoa - Intoxication: ngộ độc Aspirin, Barbiturate 2) PP - HD: + Chú ý: tiêm ngừa HBV + CCĐ tuyệt đối nếu không có đường lấy máu thích hợp - PD: + Ưu tiên khi: * Người châu Á * Còn nước tiểu khi đến ESRD * Không có sẹo mổ bụng * Ở xa trung tâm HD [SUY THẬN MẠN] 197 + CCĐ tuyệt đối: * Mất hoàn toàn CN màng bụng * Sẹo dính phúc mạc ngăn cản dẫn lưu dịch lọc * Dịch lọc dò lên trên cơ hoành * Không có người giúp thay dịch lọc - Ghép thận
File đính kèm:
 benh_than_man_va_suy_than_man.pdf
benh_than_man_va_suy_than_man.pdf

