Đặc điểm của xét nghiệm và quyết định lâm sàng định lượng
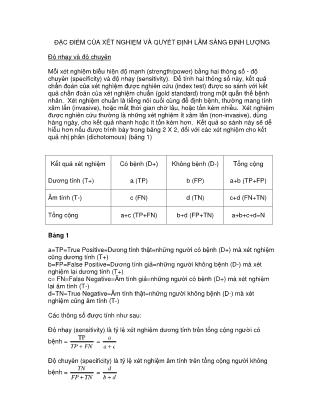
Mỗi xét nghiệm biểu hiện độ mạnh (strength/power) bằng hai thông số - độ
chuyên (specificity) và độ nhạy (sensitivity). Để tính hai thông số này, kết quả
chẩn đoán của xét nghìệm được nghiên cứu (index test) được so sánh với kết
quả chẩn đoán của xét nghiệm chuẩn (gold standard) trong một quần thể bệnh
nhân. Xét nghiệm chuẩn là tiếng nói cuối cùng để định bệnh, thường mang tính
xâm lấn (invasive), hoặc mất thời gian chờ lâu, hoặc tốn kém nhiều. Xét nghiệm
được nghiên cứu thường là những xét nghiệm ít xâm lấn (non-invasive), dùng
hàng ngày, cho kết quả nhanh hoặc ít tốn kém hơn. Kết quả so sánh này sẽ dễ
hiểu hơn nếu được trình bày trong bảng 2 X 2, đối với các xét nghiệm cho kết
quả nhị phân (dichotomous) (bảng 1)
Bạn đang xem tài liệu "Đặc điểm của xét nghiệm và quyết định lâm sàng định lượng", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Đặc điểm của xét nghiệm và quyết định lâm sàng định lượng
ĐẶC ĐIỂM CỦA XÉT NGHIỆM VÀ QUYẾT ĐỊNH LÂM SÀNG ĐỊNH LƯỢNG Độ nhạy và độ chuyên Mỗi xét nghiệm biểu hiện độ mạnh (strength/power) bằng hai thông số - độ chuyên (specificity) và độ nhạy (sensitivity). Để tính hai thông số này, kết quả chẩn đoán của xét nghìệm được nghiên cứu (index test) được so sánh với kết quả chẩn đoán của xét nghiệm chuẩn (gold standard) trong một quần thể bệnh nhân. Xét nghiệm chuẩn là tiếng nói cuối cùng để định bệnh, thường mang tính xâm lấn (invasive), hoặc mất thời gian chờ lâu, hoặc tốn kém nhiều. Xét nghiệm được nghiên cứu thường là những xét nghiệm ít xâm lấn (non-invasive), dùng hàng ngày, cho kết quả nhanh hoặc ít tốn kém hơn. Kết quả so sánh này sẽ dễ hiểu hơn nếu được trình bày trong bảng 2 X 2, đối với các xét nghiệm cho kết quả nhị phân (dichotomous) (bảng 1) Kết quả xét nghiệm Có bệnh (D+) Không bệnh (D-) Tổng cộng Dương tính (T+) a (TP) b (FP) a+b (TP+FP) Âm tính (T-) c (FN) d (TN) c+d (FN+TN) Tổng cộng a+c (TP+FN) b+d (FP+TN) a+b+c+d=N Bảng 1 a=TP=True Positive=Dưong tính thật=những người có bệnh (D+) mà xét nghiệm cũng dương tính (T+) b=FP=False Positive=Dương tính giả=những người không bệnh (D-) mà xét nghiệm lại dương tính (T+) c= FN=False Negative=Âm tính giả=những người có bệnh (D+) mà xét nghiệm lại âm tính (T-) d=TN=True Negative=Âm tính thật=những người không bệnh (D-) mà xét nghiệm cũng âm tính (T-) Các thông số được tính như sau: Độ nhạy (sensitivity) là tỷ lệ xét nghiệm dương tính trên tổng cộng người có bệnh = FNTP + TP = ca a + Độ chuyên (specificity) là tỷ lệ xét nghiệm âm tính trên tổng cộng người không bệnh = TNFP TN + = db d + Tỷ lệ dương tính giả (False positive rate – FPR) là tỷ lệ xét nghiệm dưong tính trên tổng cộng người không bệnh = TNFP FP + = db b + Tỷ lệ âm tính giả (False negative rate – FNR) là tỷ lệ xét nghiệm âm tính trên tổng cộng người có bệnh = FNTP FN + = ca c + Một thí dụ lấy từ CASS (Coronary artery surgery study), N Engl J Med. 1979; 301:230-5, được dùng để minh họa (bảng 2). Chụp động mạch vành (coronary angiography) được dùng làm xét nghiệm chuẩn, với định nghĩa dương tính với bệnh động mạch vành (CAD) khi lòng mạch của một hay nhiều động mạch chính bị hẹp ít nhất 70%. Xét nghiệm sức chịu đựng vận động (Exercise tolerance test – ETT) là xét nghiệm được nghiên cứu trong CASS để chẩn đoán bệnh động mạch vành, được coi là dưong tính khi đoạn ST sụt xuống hoặc nâng cao hơn 1 mm trong ít nhất là 0.08 giây. Kết quả xét nghiệm CAD + CAD - Tổng cộng ETT + 815 (TP) 115 (FP) 930 (TP+FP) ETT - 208 (FN) 327 (TN) 535 (FN+TN) Tổng cộng 1023 (TP+FN) 442 (FP+TN) 1465 = N Bảng 2 Các đặc tính của ETT trong chẩn đoán CAD được tính như sau: Độ nhạy (sensitivity) là tỷ lệ xét nghiệm dương tính trên tổng cộng người có bệnh = FNTP + TP = 1023 815 = 0.80 = 80% Độ chuyên (specificity) là tỷ lệ xét nghiệm âm tính trên tổng cộng người không bệnh = TNFP TN + = 442 327 = 0.74 = 74% Tỷ lệ dương tính giả (False positive rate – FPR) là tỷ lệ xét nghiệm dưong tính trên tổng cộng người không bệnh = TNFP FP + = 442 115 = 0.26 = 26% Tỷ lệ âm tính giả (False negative rate – FNR) là tỷ lệ xét nghiệm âm tính trên tổng cộng người có bệnh = FNTP FN + = 1023 208 = 0.20 = 20% Qua thí dụ trên có thể thấy các thông số trên liên hệ với nhau như sau: TPR + FNR = 1, TPR chính là độ nhạy (sensitivity) TNR + FPR = 1, TNR chính là độ chuyên (specificity) Thường để loại trừ (rule out) một bệnh, cần sử dụng xét nghiệm có độ nhạy cao. Ngược lại, khi cần xác định (rule in) một bệnh, cần sử dụng xét nghiệm có độ chuyên cao. Các giá trị tiên đoán Trong thực hành, bệnh nhân đến khám bác sĩ với các triệu chứng. Các triệu chứng này có thể là biểu hiện của nhiều tình trạng bệnh lý. Nhiệm vụ của bác sĩ điều trị là chẩn đoán bệnh nhân xem có bị một bệnh nào đó, dựa trên kềt quả xét nghiệm. Sau đây là các thông số tiên đoán dựa trên kết quả của xét nghiệm. Giá trị tiên đoán dương (Positive Predictive Value – PPV) là tỷ lệ những người có kết quả xét nghiệm dương tính đồng thời có bệnh (TP) chia cho tổng số những người có xét nghiệm dương tính (TP+FP) = FPTP TP + = ba a + Giá trị tiên đoán âm (Negative Predictive Value – NPV) là tỷ lệ những người có kết quả xét nghiệm âm tính đồng thời không có bệnh (TN) chia cho tổng số những người có xét nghiệm âm tính (TN+FN) = FNTN TN + = cd d + Giả thử quần thể bệnh nhân đến khám bác sĩ có các đặc tính tương đương với các bệnh nhân trong CASS. Khi ETT dưong tính, bác sĩ điều trị có thể nói với bệnh nhân là bệnh nhân có tới 930 815 = 0.88 = 88% khả năng bị bệnh động mạch vành. Ngược lại, khi ETT âm tính, bác sĩ có thể nói với bệnh nhân là có tới 535 327 = 0.61 = 61% khả năng bện nhân không bị bệnh động mạch vành. Ở đây cần nhấn mạnh hai chữ “tương đương” khi dùng các giá trị tiên đoán vì các giá trị này phụ thuộc vào tỷ lệ bị bệnh trong quần thể (prevalence of disease), 1465 1023 = 0.70 = 70% trong CASS. Một cách dễ nhớ các công thức tính toán là độ nhạy và độ chuyên được tính theo chiều thẳng, theo cột (column), còn các giá trị tiên đoán được tính theo chiều ngang, theo hàng (row), với điều kiện là giữ cách trình bày bảng như đã bàn ở trên. Xác suất sau xét nghiệm và định lý Bayes Như đã bàn ở trên, giá trị tiên đoán dương và âm của một xét nghiệm tùy thuộc vào tỷ lệ bệnh trong cộng đồng tương đương với tỷ lệ bệnh trong mẫu nghiên cứu, và điều này khó thực hiện được trong thực tế. Độ chuyên và độ nhạy của một xét nghiệm không tùy thuộc vào tỷ lệ bệnh trong cộng đồng. Để trả lời câu hỏi “Nếu kết quả xét nghiệm dương (hoặc âm) tính, xác suất bị bệnh ở một cá nhân bệnh nhân là bao nhiêu?” cần tìm hiểu ảnh hưởng của xác suất trước xét nghiệm (pretest probabilty) lên trên xác suất sau xét nghiệm (posttest probability). Trở lại với thí dụ ETT trong CAD, với các xác suất trước xét nghiệm lần lượt là 50% (bảng 3), 90% (bảng 4) và 10% (bảng 5), với độ nhạy 86% và độ chuyên 77% trong cả ba trường hợp: Kết quả CAD + n=500 CAD – n=500 ETT + a=430 (TP) b=115 (FP) Xác suất bệnh sau xét nghiệm dương 430/545=79% ETT - c=70 (FN) d=385 (TN) Xác suất bệnh sau xét nghiệm âm 70/455=15% Độ nhạy 86% Độ chuyên 77% Bảng 3 Kết quả CAD + n=900 CAD – n=100 ETT + a=774 (TP) b=23 (FP) Xác suất bệnh sau xét nghiệm dương 774/797=97% ETT - c=126 (FN) d=77 (TN) Xác suất bệnh sau xét nghiệm âm 126/203=62% Độ nhạy 86% Độ chuyên 77% Bảng 4 Kết quả CAD + n=100 CAD – n=900 ETT + a=86 (TP) b=207 (FP) Xác suất bệnh sau xét nghiệm dương 86/293=29% ETT - c=14 (FN) d=693 (TN) Xác suất bệnh sau xét nghiệm âm 14/707=2% Độ nhạy 86% Độ chuyên 77% Bảng 5 Qua thí dụ trên, chúng ta thấy rằng giá trị tiên đoán của xét nghiệm về một bệnh, thường được giảng dạy trong các sách thống kê y khoa, không thể áp dụng được trong thực tế hàng ngày vì mỗi bệnh nhân có một xác suất trước xét nghiệm khác nhau, tùy theo bệnh trạng, và chắc chắn xác suất này khác xa tỷ lệ bệnh trong cộng đồng bệnh nhân được dùng để tính giá trị tiên đoán. Thí dụ này cũng cho thấy giá trị của xét nghiệm được tăng cao khi xác suất trước xét nhiệm của bệnh ở trong khoảng giữa. Nếu tỷ lệ xác suất CAD trước xét nghiệm là 50% thì xác suất CAD sau xét nghiệm là 79% nếu ETT dương tính, một sự tăng 29%. Ngược lại, nếu xác suất trước xét nghiệm là 90%, thì xác suất sau xét nghiệm nếu ETTdương tính là 97%, một sự tăng chỉ có 7%. Tương tự cho xác suất trước xét nghiệm 10%, khi ETT dương tính, thì sự tăng chỉ có 19%, từ 10% lên 29%. Các bảng thí dụ trên trình bày định lý Bayes dưới dạng bảng 2X2. Định lý Bayes, dựa trên xác suất có điều kiện, có thể được biểu hiện như sau: P(D+/T+) = )/()()/()( )/()( −+−++++ +++ DTPDPDTPDP DTPDP = PositiveTotal PositiveTrue _ _ P(D+/T-) = )/()()/()( )/()( +−+++−− +−+ DTPDPDTPDP DTPDP = NegativeTotal NegativeFalse _ _ với P(D+/T+): xác suất có bệnh khi xét nghiệm dương P(D+): tỷ lệ có bệnh trong quần thể (prevalence) hoặc ước tính khả năng có bệnh ở một cá nhân bệnh nhân (pretest probability) P(T+/D+): xác suất xét nghiệm dương khi cá nhân có bệnh (độ nhạy; sensitivity) P(T+/D-): xác suất xét nghiệm dương khi cá nhân không có bệnh (tỷ lệ dương giả hoặc 1 - độ chuyên) P(T-/D-): xác suất xét nghiệm âm khi cá nhân không có bệnh (độ chuyên; specificity) P(D-): tỷ lệ không có bệnh trong quần thể (prevalence) hoặc xác suất không có bệnh ở một cá nhân (pretest probability) P(T-/D+): xác suất xét nghiệm âm khi cá nhân có bệnh (tỷ lệ âm giả, hoặc 1 – độ nhạy) Đồ biểu tiếp nhận đặc tính hoạt đông của xét nghiệm Có thể trình bày sự liên hệ giữa tỷ lệ duơng tính thật, tức độ nhạy (TPR or sensitivity) với tỷ lệ dương tính giả (FPR or [1-specificity]) bằng đồ biểu tiếp nhận đặc tính hoạt động của xét nghiệm (receiver operating charactteristic – ROC) ROC của 2 xét nghiệm A và B 0 10 20 30 40 50 60 70 80 90 100 0 10 20 30 40 50 60 70 Tỷ lệ dương tính giả FPR % Tỷ lệ dư ơ n g tín h th ậ t T PR % Xét nghiệm A Xét nghiệm B Hình 1 ROC thường được dùng trong quyết định chọn lựa giá trị cắt (cutoff value) trong các xét nghiệm có kết quả là những trị số liên tục, để phân vùng dương tính với vùng âm tính. Giá trị cắt thường được chọn lựa sao cho tỷ lệ dưong tính thật (TPR) cao, đồng thời tỷ lệ dưong tính giả (FPR) thấp. Trên ROC, đó là điểm dữ liệu (data point) ở góc trái trên cùng. Mặc khác, ROC cũng thường được dùng để so sánh độ mạnh của hai xét nghiệm. Nếu xét nghiệm A và xét nghiệm B đều có thể được dùng để chẩn đoán bệnh X, thì trên ROC minh họa ở trên, xét nghiệm B mạnh hơn xét nghiệm A ở bất cứ tỷ lệ dương tính giả nào, nghĩa là ROC của xét nghiệm B nằm cao hơn ROC của xét nghiệm A (hình 1). Odds và Likelihood Ratios Hai từ này được để nguyên ở dạng tiếng Anh và được định nghĩa như sau: Odds = p p −1 với p là xác suất bệnh có thể xảy ra và (1-p) là xác suất “không bệnh” có thể xảy ra, thường được viết dưói dạng p:1-p. Thí dụ, nếu xác suất có bệnh là 75%, tức là 0.75, thì odds được viết như sau: 0.75:0.25. Để tinh giản hình thức, có thể chia hai vế cho cùng một số, thí dụ chia cho 0.25; odds trở thành 3:1. Để odds trở thành lại xác suất thì chia số bên trái cho tổng số bên trái và bên phải. Thí dụ, odds 4:1 được biến đổi thành xác suất: 4/4+1 = 4/5 = 0.80 (80%). Likelihood Ratio được định nghĩa như là tỷ lệ giữa kết quả xét nghiệm (dương hoặc âm) khi có bệnh và kết quả xét nghiệm cùng loại khi không có bệnh. Như vậy, có hai likelihood ratio: likelihood ratio positive (LR +) khi kết quả dương tính, và likelihood ratio negative (LR -) khi kết quả âm tính. Tham khảo bảng 2 X 2 ở trên có thể giúp tính các likelihood ratios. LR + = dbb caa + + / / = FPR TPR = en_1 _ chuydo nhaydo − LR - = dbd cac + + / / = TNR FNR = chuyendo nhaydo _ _1− Y văn ngày nay thường đăng LR+ và LR- kèm theo độ nhạy và độ chuyên trong các báo cáo về xét nghiệm. Likelihood ratio có hai điểm trội hơn so với độ chuyên và độ nhạy: - đối với xét nghiệm có kết quả là những trị số liên tục, xét nghiệm có thể có nhiều LR+ và LR- , mỗi cặp LR+/LR- cho mỗi trị số cắt (cutoff value), trong khi nếu dùng độ nhạy và độ chuyên thì chỉ có thể dùng mộc cặp độ nhạy/độ chuyên mà thôi cho mỗi xét nghiệm. - chỉ có thể dùng LR+ và LR- trong mô hình Bayes về quyết định lâm sàng trình bày ở dưới đây. Độ nhạy và độ chuẩn không thể dùng để tính toán trong mô hình này. Quyết định lâm sàng định lượng Sự giải thích các kết quả xét nghiệm để đi đến một quyết định lâm sàng dựa vào phân tích Bayes (Bayes analysis) và phân tích ngưỡng (threshold analysis). Phân tích Bayes dựa trên hai thông số, xác suất có bệnh trước xét nghiệm và độ mạnh của mỗi xét nghệm. Xác suất có bệnh trước xét nghiệm có ba nguồn gốc: - từ sự ước đoán khả năng bệnh ở bệnh nhân của bản thân bác sĩ điều trị. Đây là xác suất chủ quan (subjective probability), dựa trên kinh nghiệm, khác với quan niệm của xác suất theo tần số (frequency probability). - từ y văn. - từ các nhà chuyên khoa (expert). Độ mạnh của một xét nghiệm được biểu hiện bằng LR+ và LR-. Hai thông số này có thể tìm trong y văn. Một số sách giáo khoa mới ra sau này cũng có trình bày hai số này, song song với độ nhạy và độ chuyên của một xét nghiệm. Sau đây là thí dụ chẩn đoán một bệnh nhân bị nghi ngờ thuyên tắc phổi bằng CT phổi trôn ốc (helical/spiral chest CT), với LR+ = 8 và LR- = 0.3, dựa theo các bước của hình 2: 1. Ước tính xác suất thuyên tắc phổi trước xét nghiệm dựa trên bảng lâm sàng chuẩn hóa của Wells, trong trường hợp cá biệt này: 20% = 0.2 2. Chuyển đổi xác suất trước xét nghiệm sang odds trước xét nghiệm: 0.2:0.8 hoặc 1:4 hoặc 0.25 3. Tính odds sau xét nghiệm trong trường hợp CT phổi trôn ốc dương tính: 0.25 X 8 = 2.0 4. Chuyển đổi odds sau xét nghiệm sang xác suất sau xét nghiệm: 2/2+1 = 2/3 = 0.67 = 67% Nếu CT phổi trôn ốc âm tính thì cũng làm theo bốn bước trên, chỉ khác là dùng LR- = 0.3 trong tính toán. Hình 2 Trong quyết định lâm sàng định lượng còn có khái niệm ngưỡng (threshold). Ngưỡng là trị số mà dưới đó chúng ta quyết định theo một hướng và trên đó Xét nghiệm Định lý Bayes Xác suất sau xét nghiệm Xác suất trước xét nghiệm Pre odds X LR = Post odds chúng ta quyết định theo một hướng khác. Còn ngay tại ngưỡng thì chúng ta lưỡng lự (indifferent). Có hai ngưỡng trong quyết định lâm sàng, ngưỡng điều trị/không điều trị và ngưỡng xét nghiệm/không xét nghiệm. Ngưỡng được tính dựa trên tổn phí/lợi ích (costs/benefits) của phương thức điều trị hoặc xét nghiệm. Các ngưỡng này được tính chính thức bởi phân tích hình cây (tree analysis) dùng giá trị ước tính (expected value). Thông thường, bác sĩ điều trị tính nhẫm hai ngưỡng này dựa trên kinh nghiệm. Nếu phưong pháp điều trị có hại nhiều hơn lợi, thí dụ hóa trị liệu ở bệnh nhân ung thư thì ngưỡng điều trị cao; ngược lại khi phương pháp điều trị mang laị nhiều lợi ích hơn hại thì ngưỡng này thấp. Đối với ngưỡng xét nghiệm/không xét nghiệm cũng tưuơng tự. Có hai phưong pháp dùng ngưỡng để quyết định: 1. Xác định trước hai ngưỡng điềutrị/không điều trị và xét nghiệm/không xét/nghiệm. Đường xác suất của bệnh từ 0.0 đến 1.0, như vậy được chia ra làm ba vùng (hình 3): vùng theo dõi, vùng xét nghiệm và vùng điều trị. Nếu xác suất có bệnh trước xét nghiệm lọt vào vùng theo dõi thì quyết định hợp lý nhất là theo dõi bệnh nhân. Còn nếu xác suất này lọt vào vùng điều trị thì quyết định hợp lý nhất là điều trị bệnh nhân. Ở hai vùng này, nếu có yêu cầu xét nghiệm thì kết quả không đủ mạnh khiến cho xác suất sau xét nghiệm vượt qua ngưỡng để bác sĩ thay đổ quyết định. Chỉ có ở vùng xét nghiệm khi mà xác suất có bệnh trước xét nghiệm lot vào thì kết quả xét nghiệm đủ mạnh để xác suất có bệnh sau xét nghiệm vượt qua được ngưỡng khiến bác sĩ thay đổi quết định. Hình 3 2. Chỉ xác định trước ngưỡng điều trị/không điều trị trên đường thẳng xác suất từ 0.0 tới 1.0. Tra cứu LR+ và LR- của xét nghiệm dùng để định bệnh. Dùng định Ngưỡng xét nghiệm/không xét nghiệm Ngưỡng điều trị/không điều trị Vùng theo dõi Vùng xét nghiệm Vùng điều trị 0.0 1.0 lý Bayes để biến đổi xác suất có bệnh trước xét nghiệm thành xác suất sau xét nghiệm. Trong trường hợp xác suất trước xét nghiệm (X) thấp hơn ngưỡng điều trị/không điều trị, trước khi yêu cầu xét nghiệm, tính thử xem xét nghiệm này với LR+ như vậy có đủ mạnh để xác suất sau xét nghiệm vượt qua ngưỡng hay không (hình 4). Nếu không, không nên yêu cầu xét nghiệm. Nếu được thì nên yêu cầu xét nghiệm vì thông tin mang lại bởi kết quả xét nghiệm khiến bác sĩ thay đổi quyết định từ không điều trị (nếu không có xét nghiệm) sang điều trị. Hình 4 Ngược lại, nếu xác suất có bệnh trước xét nghiệm (X) cao hơn ngưỡng điều trị/không điều trị, thì trước khi yêu cầu xét nghiệm cần xem lại với LR- như vậy, xác suất sau xét nghiệm có vượt qua được ngưỡng hay không (hình 5). Nếu không, không nên yêu cầu xét nghiệm. Nếu được thì nên yêu cầu xét nghiệm vì thông tin mang lại bởi kết quả xét nghiệm khiến bác sĩ thay đổi quyết định từ điều trị (nếu không có xét nghiệm) sang không điều trị. Hình 5 Kết luận 0.0 1.0 X Ngưỡng điều trị/không điều trị LR- 0.0 1.0 X Ngưỡng điều trị/không điều trị LR+ Bác sĩ điều trị luôn luôn phải đối phó với tính bất định của xét nghiệm và tính bất định của điều tri. Trong hơn ba mưoi năm qua, môn học quyết định y khoa (medical decision making), áp dụng các thành tụ của khoa học quyết định (decision science), khoa tâm lý quyết định (psychology of decision making) cùng với sự tiến bộ vượt bực của ngành điện toán, đã giúp đem lại một khung phân tích cho các quyết định lâm sàng mà trước đây thường được bao phủ bởi một màng bí ẩn của phán đoán lâm sàng (clinical judgment) dựa vào kinh nghiệm. Bài viết này chỉ trình bày những khái niệm cơ bản và những trường hợp lâm sàng đơn giản, nhằm nhắc lại vài nguyên lý cơ bản trong lâm sàng: - chỉ yêu cầu xét nghiệm khi thông tin đem lại bởi kết quả khiến bác sĩ thay đổi quyết định. - Tính bất định của bệnh có thể giảm bớt bởi xét nghiệm tới một mức nào đó; trên mức đó, thông tin đem lại không giúp ích thêm và càng yêu cầu xét nghiệm, càng có nguy cơ tai biến cho bệnh nhân và tăng tổn phí. Huỳnh Tấn Tài Đại Học Illinois tại Chicago (UIC) Chicago, Illinois và Ủy Ban Liên Hợp Kiểm Định Các Cơ Sở Y Tế (JCAHO) Oakbrook Terrace, Illinois Tham khảo 1. Friedland DJ, Go AS, Davoren JB, Shlipak MG, Bent SW, Subak LL and Mendelson T: Evidence-Based Medicine. A Framework for Clinical Practice. Stamford, CT: Appleton & Lange; 1998. 2. Black ER, Bordley DR, Tape TG and Panzer RJ: Diagnostic Strategies for Common Medical Problems. Philadelphia, PA: ACP; 1999. Sách đọc thêm 1. Sackett DL, Haynes RB, Guyatt GH and Tugwell P: Clinical Epidemiologỵ A Basic Science for Clinical Medicine. Boston, MA: Little Brown; 1991. 2. Sox Jr HC, Blatt MA, Higgins MC and Marton KI: Medical Decision Making. Boston, MA: Butterworths; 1988. 3. Chapman GB, Sonnenberg FA (ed): Decision Making in Health Carẹ Theory, Psychology, and Applications. New York, NY: Cambridge University Press; 2000. 4. Parmigiani G: Modeling in Medical Decision Making. A Bayesian Approach. West Sussex, England: Wiley & Sons; 2002. 5. Weinstein MC, Fineberg HV: Clinical Decision Analysis. Philadelphia, PA: Saunders; 1980. 6. Petitti DB: Meta-Analysis Decision Analysis and Cost-Effectiveness Analysis. New York, NY: Oxford University Press; 1994. 7. Elstein AS Shulman LS and Sprafka SA: Medical Problem Solving. An Analysis of Clinical Reasoning. Cambridge, MA: Harvard University Press; 1978. YKHOANET
File đính kèm:
 dac_diem_cua_xet_nghiem_va_quyet_dinh_lam_sang_dinh_luong.pdf
dac_diem_cua_xet_nghiem_va_quyet_dinh_lam_sang_dinh_luong.pdf

